
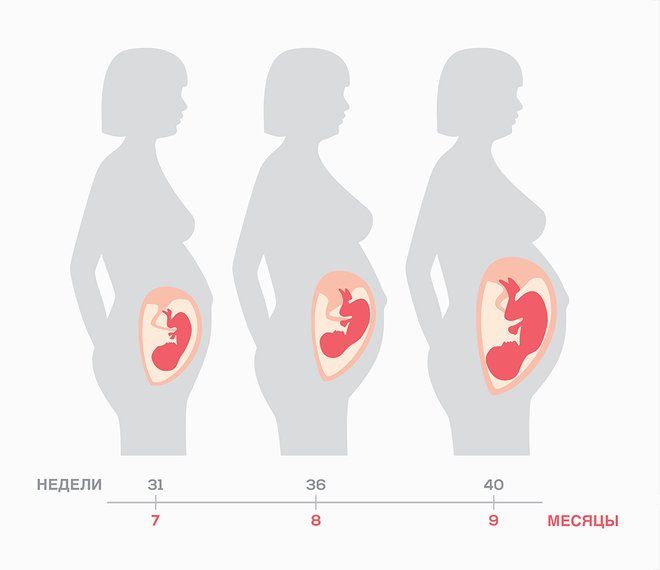
3-й триместр включает в себя 7-й, 8-й и 9-й месяцы беременности. Это период с 29-й по 40-ю неделю при акушерском способе расчета срока беременности. И хотя нормальная длительность беременности – 280 дней, или 40 акушерских недель, в рамки нормы укладываются и роды, случившиеся на 38–42-й неделе. Малыш, появившийся на свет на 37-й неделе и раньше, считается недоношенным, а после 42-й недели – переношенным.
Что происходит в организме будущей мамы
3-й триместр – завершающий этап для мамы и малыша, самые сложные месяцы для обоих позади. Организм беременной готовится к родам, и некоторые особенности самочувствия, обусловленные ожиданием ребенка, ей уже привычны. А некоторые дают о себе знать только сейчас и требуют внимания доктора.
Отеки. В 3-м триместре отечность наиболее выражена. Организм беременной наращивает объем околоплодных вод, готовясь к родам, а также удерживает жидкость, чтобы использовать ее для выработки грудного молока. Вода выводится хуже и из-за того, что этому препятствует нормальное для будущих мам повышенное содержание гормона прогестерона в крови. Врач, обследуя пациентку с жалобами на отечность, должен исключить гестоз и другие возможные риски для ее здоровья и самочувствия ребенка.
Выделение молозива. Пик выработки незрелого грудного молока приходится на 3-й триместр, особенно на недели ближе к родам. Это явление обусловлено действием «гормона материнства» – пролактина.
Набор веса. Ориентировочная норма прибавки в весе в 3-й триместр – 5–8 кг. А вообще эту норму для будущей мамы определяет врач, наблюдающий беременность, с учетом различных параметров.
Увеличение живота и груди. Пропорции тела будущей мамы продолжают меняться: увеличивается грудь, готовясь к вскармливанию, а живот существенно прибавляет в объеме, так как растет и сам малыш, и органы, обеспечивающие его жизнедеятельность. К концу 3-го триместра кроха весит в среднем 3000–3500 г, матка – не менее 1000 г, плацента – 700–900 г. Достигает максимума и объем околоплодных вод: он равен 1–1,5 л. По-прежнему нужно уделять внимание увлажнению кожи тела, чтобы минимизировать выраженность растяжек.
Одышка. Увеличившаяся в размерах матка давит на диафрагму, мешает легким расправиться, и будущей маме становится сложно дышать полной грудью.
Частое мочеиспускание. Для 3-го триместра это абсолютная норма. Крупная матка давит на мочевой пузырь, что провоцирует учащенные позывы к его опорожнению. Кроме того, почки женщины работают в усиленном режиме, ведь им нужно выводить и продукты жизнедеятельности ребенка. Сказывается и гормональный фон, вследствие которого стенки мочевого пузыря настолько расслаблены, что возможно даже небольшое недержание мочи при смехе, кашле.
Судороги. Резкие самопроизвольные сокращения мышц ног, рук, шеи в 3-м триместре беспокоят беременных чаще, чем во 2-м. Причины этого различны: от витаминодефицита и анемии до синдрома сдавливания нижней полой вены, варикоза и заболеваний внутренних органов женщины, поэтому ей требуется консультация врача.
Вагинальные выделения. Молочно-белые выделения (если это не молочница) считаются нормой и вызваны изменением гормонального фона. К концу беременности под влиянием эстрогена их объем увеличится, а консистенция станет более водянистой. Бурые, зеленые и коричневато-желтые выделения – тревожный симптом, возможно свидетельствующий о предлежании плаценты, инфекционных заболеваниях мочеполовых путей. Это важный повод посетить врача и все выяснить.
Увеличение вен. Вены становятся заметно выражены, в ногах появляется чувство тяжести, а у 20–40 % женщин во время 2–3-го триместра развивается варикоз. К проблемам с венами приводит увеличение объема крови и массы тела беременной, изменение гормонального фона и сдавливание отяжелевшей маткой органов, тканей и вен в брюшной полости. Будущей маме стоит посетить флеболога.
Умеренные боли в суставах и пояснице. Вызваны увеличением массы и изменением центра тяжести тела будущей мамы – нагрузка на ее колени и позвоночник существенно возрастает.
Ощущение движений ребенка. Чем крупнее и старше малыш, тем ощутимее его движения: пинки, толчки, кувырки. Пик его активности приходится на вечерние и ночные часы, что нередко мешает маме полноценно отдыхать и высыпаться. На 35–37-й неделе он занимает окончательное положение в матке и, кроме того, становится настолько большим, что маневрировать внутри маминого живота ему оказывается тесно, поэтому уже не доставляет особых беспокойств.
Тренировочные схватки (схватки Брекстона-Хикса). Обусловлены подготовкой организма к родам. Гормональный фон будущей мамы снова меняется: выработка прогестерона снижается, а женского гормона – эстрогена – растет. Эстроген способствует постепенному раскрытию шейки матки, повышает ее тонус, следствием чего становятся тренировочные схватки, нерегулярные и, как правило, безболезненные.
Как развивается ребенок
С 28-й недели врачи называют будущего человечка, который примерно 3 месяца спустя появится на свет, уже не плодом, а ребенком. Его организм уже формирован настолько, что в случае преждевременных родов (таковыми считаются роды, случившиеся с 22-й по 37-ю неделю) кроха, вероятнее всего, выживет и при должном уходе, если нет серьезных отклонений в развитии, будет здоров, не уступит в развитии сверстникам.
7-й месяц. Желудок, кишечник, почки и печень малыша готовы к его жизни вне тела мамы, а легкие еще нет. Он делает тренировочные дыхательные движения, а особое вещество – сурфактант – не дает легким спадаться при выдохе. Поджелудочная железа ребенка вырабатывает собственный инсулин, который приводит в норму содержание сахара в крови. Совершенствуется нервная система: увеличивается количество и глубина извилин коры головного мозга. У малыша развиты слух, вкус, осязание, он узнает голос мамы и «понимает» ее интонации, у него появляются эмоциональные реакции на то, что ему нравится / не нравится или что его пугает. Кроха активно толкается, меняет позы, пропорции его тела приближаются к пропорциям новорожденного. Впрочем, не менее активно он набирает вес, поэтому совсем скоро в собственном «доме» ему станет тесно. К концу месяца ребенок весит 1500–1700 г при росте 38–41 см.
8-й месяц. У малыша вырабатывается свой режим сна и бодрствования, который не всегда совпадает с маминым. Двигаться в животе мамы ему все труднее, и активность крохи ощущается как потягивания или поворачивания с боку на бок. К концу месяца он занимает то положение, в котором будет готов появиться на свет (нормой является головное предлежание). Идет дальнейшее совершенствование нервной, эндокринной и иммунной систем крохи. Пушковые волосы на его теле начинают исчезать, ноготки на пальцах рук отрастают полностью, закрывая ногтевое ложе. У малыша уже настолько развиты глотательный, сосательный и дыхательный рефлексы, что он в случае преждевременных родов сможет самостоятельно дышать и сосать грудь. По итогам месяца рост ребенка составляет 44–48 см, а вес – 2400–2700 г.
9-й месяц. Ваш малыш готов к появлению на свет. Родившись, он сможет дышать самостоятельно, сосать грудь и усваивать материнское молоко. Если в предыдущем месяце кроха не занял предродовое положение, это происходит сейчас: головка или, реже, ягодицы ребенка оказываются внизу и прижимаются ко входу в малый таз матери. Двигательная активность слабеет, подросшему малышу для этого просто нет места. Пушковые волосы – лануго – исчезают почти полностью, благодаря накопленной за 3-й триместр подкожно-жировой клетчатке кожа ребенка становится более гладкой и эластичной. Ноготки на руках и ногах отрастают полной длины, закрывая ногтевое ложе. У мальчиков яички опускаются в мошонку (это может произойти и месяцем ранее, а иногда после рождения), у девочек малые половые губы прикрыты большими. Совершенствуются иммунная, сердечно-сосудистая, дыхательная и нервная системы. В конце месяца ребенок весит в среднем 2500–5500 г при росте от 45 до 55 см.
Если у вас двойня
3-й триместр – самый короткий, а потому самый волнительный при многоплодной беременности. О чем следует знать и к чему быть готовой на позднем сроке будущей маме сразу двух малышей?
- посещать женскую консультацию после 28-й недели беременности нужно 1 раз в 7–10 дней;
- калорийность рациона беременной при рекомендуемом 5–6-разовом питании должна составлять не менее 3500 ккал/сутки;
- общая прибавка массы тела при беременности двойней от начала 1-го до завершения 3-го триместра должна составлять не менее 18–22 кг;
- во 2–3-м триместре обязателен профилактический прием препаратов железа (по назначению врача), так как у беременных двойней почти в 100 % случаев развивается железодефицитная анемия;
- у будущей мамы двойни интенсивнее выражены такие симптомы, как учащенное мочеиспускание, набор веса, запоры, анемия, одышка, изжога, боли в спине и суставах, отеки, расширение вен, нарушения сна и ложные схватки;
- гестоз, он же поздний токсикоз, возникает у 45 % женщин с многоплодной беременностью. Он протекает тяжелее, чем у мам, ждущих одного малыша, из-за повышенного объема плацентарной массы (поэтому данный симптом еще называют гиперплацентозом);
- у подросших малышей прибавляется сила толчков, но уменьшается амплитуда движений: им уже тесно внутри маминого живота;
- к концу 3-го триместра оба малыша достигают примерно 35–45 см в длину и весят около 2200–3000 г каждый;
- преждевременные роды – норма при многоплодной беременности. Двойня появляется на свет, как правило, на сроке 36–37 недель, хотя нередки случаи, когда нормально развивающиеся малыши рождаются и раньше, на 28–35-й неделе;
- для предупреждения преждевременных родов врачи рекомендуют будущим дважды мамам охранительный режим: ограничение физической активности, обязательный отдых 1–2 часа трижды в день и другие профилактические меры;
- выбирая тактику родов, врач учитывает внутриутробное положение двойни: малыши в животе мамы перед появлением на свет могут располагаться оба головками вниз, оба головками вверх, один головкой вверх, другой – вниз, один вертикально, другой горизонтально, оба горизонтально;
- беременность двойней не является абсолютным показанием для кесарева сечения: врач может рекомендовать, учитывая состояние здоровья будущей мамы и развитие ее малышей, и естественное родоразрешение;
- показаниями к плановому кесареву сечению при двойне являются общая масса малышей 6000 г и более, многоводие, слабая родовая деятельность, выпадение петель пуповины при головном предлежании, острая гипоксия обоих или одного из малышей, отслойка плаценты и т. д.;
- роды при многоплодной беременности, как правило, принимают в положении роженицы на боку, чтобы избежать синдрома сдавления нижней полой вены.



















Это 3 беременность, две были не удачны.