Что это за инфекция
Цитомегаловирус относится к группе герпетических инфекций. Отличается латентным течением вызываемой патологии, то есть в большинстве случаев она не имеет клинических проявлений. Признаки заболевания появляются у людей с ослабленным иммунитетом. В их число входят и беременные женщины.
Вирус в организме человека располагается внутриклеточно. Размножается он очень медленно, обладает незначительной заразностью. Но цитомегаловирусная инфекция широко распространена во всем мире. За последние десятилетия отмечается рост заражения среди беременных женщин. Единственный источник — человек. Пути заражения цитомегаловирусом:
- половой;
- воздушно-капельный;
- бытовой;
- трансплацентарный.
Последний путь реализуется, если у беременной женщины произошло обострение хронической цитомегаловирусной инфекции или она заразилась впервые во время беременности. Вирус выходит в кровь, через плаценту проникает в организм плода. Риск заражения плода при первичной инфекции достигает 40%. При обострении хронической — не более 2%.
Цитомегаловирус при беременности способен проникнуть в плаценту через кровь женщины
Поражение органов плода
Чтобы произошло внутриутробное заражение плода, требуется наличие вируса в материнской крови. Ребенок может заразиться в родах, если цитомегаловирусом поражены слизистые оболочки половых путей. После заражения у плода развивается острая или хроническая цитомегаловирусная инфекция. Страдают все органы — сердце, легкие, органы пищеварения, почки, нервная система, глаза.
Основные проявления
Симптомы врожденной инфекции зависят от срока заражения. Если мать впервые заболела на сроке до 20 недель, развиваются тяжелые пороки, большинство из которых несовместимы с жизнью. Ребенок погибает внутриутробно или рождается глубоким инвалидом. На более поздних сроках прогноз относительно благоприятный.
Выраженная симптоматика наблюдается лишь у 15% новорожденных. У остальных инфекционный процесс протекает скрыто. У 2% детей наблюдаются клинические проявления в виде пневмонии. Выраженным процесс бывает редко, но протекает тяжело. Дети рождаются преждевременно, имеют низкую массу тела и признаки кислородного голодания. Характерны следующие признаки:
- увеличение печени и селезенки;
- желтушность кожи;
- пятнистая сыпь;
- водянка головного мозга;
- судороги;
- глухота;
- панкреатит;
- пневмония;
- катаракта.
Ребенок отказывается брать грудь, у него нарушен глотательный рефлекс. У детей с врожденным иммунодефицитом развивается генерализованная форма заболевания. Поражаются все органы, возникает полиорганный шок и нарушение свертываемости крови. Летальный исход наблюдается у 12% детей в возрасте до 6 недель.
У выживших детей развиваются отдаленные осложнения — глухота, задержка умственного и физического развития, ухудшение зрения вплоть до слепоты, судороги.
Бессимптомная инфекция не имеет выраженных клинических проявлений сразу после рождения. Однако часто наблюдается формирование поздних осложнений — потеря слуха, снижение зрения, снижение интеллекта. Проявляются эти состояния в 3-5 лет, поэтому ребенок до этого возраста должен находиться на диспансерном учете у педиатра.
У самой женщины заболевание в большинстве случаев протекает бессимптомно. При клинически выраженной форме признаки напоминают ОРВИ. Наблюдается умеренное повышение температуры, увеличение лимфоузлов и слюнных желез. Часто появляются слизистые выделения из носа.
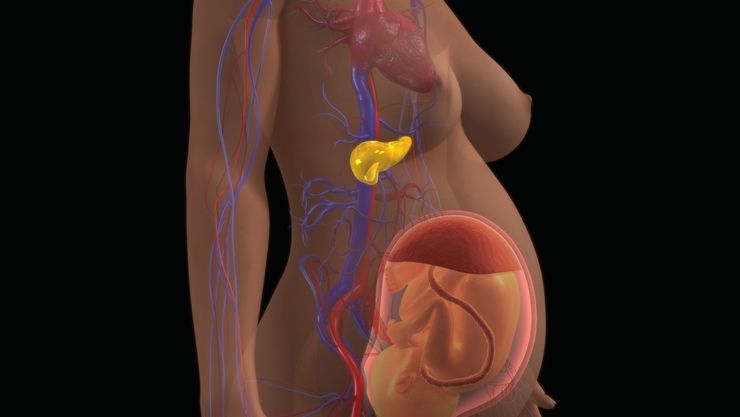
Основной путь заражения плода - через кровь от матери
Что такое носительство
Некоторым женщинам ставят диагноз "носительство цитомегаловируса". Это самое частое состояние при данной инфекции. Формируется носительство после первичного инфицирования, которое женщина могла даже не заметить. Возбудитель проникает внутрь клеток и находится в неактивном состоянии.
Обнаруживается носительство с помощью исследования крови. Там выявляют высокоавидные IgG. ДНК возбудителя в биологических жидкостях не обнаруживается. Носительство не приводит к внутриутробному инфицированию, но женщине рекомендуют сдавать кровь на ЦМВ каждый триместр, чтобы исключить реактивацию инфекции.
Диагностика
Подтверждают диагноз ЦМВ-инфекции лабораторные анализы. Исследуют в основном кровь, реже мочу и слюну. Обнаруживаемые в крови специфические антитела не являются достоверным подтверждением заболевания. Часть из них новорожденный получает от матери. Диагностическое значение имеет увеличение IgM при двукратном исследовании.
При обнаружении специфических иммуноглобулинов определяют их авидность. Этот показатель говорит о давности их образования. Чем выше авидность, тем больше срок инфицирования. Низкая авидность говорит о недавнем заражении. Авидность определяется в процентах. Низкой она считается до 30%, высокой — более 60%. Промежуток 30-60% — пограничное значение, рекомендуется пересдать кровь еще раз.
Более точный метод диагностики — выявление ДНК вируса с помощью полимеразной цепной реакции. Диагностическое значение имеет обнаружение вируса в моче и крови ребенка. Если ДНК возбудителя обнаруживается в крови беременной женщины — это фактор высокого риска заражения плода.
Трудность диагностики обусловлена частыми случаями скрытого протекания инфекции, отсутствием признаков у женщины и разнообразием поражаемых органов.
Чтобы обнаружить цитомегаловирус при беременности, женщину обследуют по алгоритму:
- кровь на ДНК цитомегаловируса;
- моча;
- кровь на специфические иммуноглобулины;
- пуповинная кровь на ДНК вируса по показаниям.
Обследование проводят дважды за всю беременность. Более частое обследование рекомендуют ранее выявленным носителям ЦМВ-инфекции для исключения реактивации. Также дополнительное исследование проводят при наличии клинических проявлений инфекции.
Возможно провести внутриутробное обследование плода. Для этого берут околоплодные воды или пуповинную кровь. О заражении говорят, если обнаружены IgM или ДНК вируса. Выявить пороки, связанные с инфицированием, помогают ультразвуковое исследование, кардиотокография, допплерометрия.

Для подтверждения диагноза ЦМВИ берут анализ крови на антитела и ДНК возбудителя
Тактика лечения
Если инфицирование произошло у беременной женщины, ей разрешен только один препарат — человеческий иммуноглобулин антицитомегаловирусный. Его назначают по 1 мл на кг массы тела — женщине весом 60 кг потребуется 60 мл препарата. Вводят этот объем внутривенно капельно, в три приема за сутки. Через 1-2 недели повторяют введение лекарства.
Наибольшей эффективностью обладают противовирусные препараты ганцикловир или фоскарнет. Но они отличаются высокой токсичностью, поэтому длительное их применение невозможно. Они используются у новорожденных с генерализованной формой заболевания. Это позволяет снизить риск летального исхода, повысить вероятность излечения пневмонии, уменьшить неврологические проявления.
Новорожденных детей лечат иммуноглобулином или противовирусными препаратами на основе человеческого интерферона. Симптоматическую терапию проводят с учетом сформировавшихся осложнений. В целях дезинтоксикации проводят внутривенное вливание раствора глюкозы или реополиглюкина. При присоединении бактериальной флоры показаны антибиотики широкого спектра действия.
Важно обеспечить детям полноценное питание. Дополнительно назначают поливитамины.
При заражении на раннем сроке лечение малоэффективно. За течением беременности постоянно наблюдают. Если выявляются признаки пороков развития у плода, женщине предлагают прерывание беременности. Решение об этом она принимает самостоятельно.
Тактика ведения беременности и родов определяется индивидуально. Она зависит от клинических проявлений инфекции, вирусной нагрузки, выявленных патологических изменений плода. Если вирус обнаруживают в половых путях, предпочтительный путь родоразрешения — кесарево сечение.
Выздоровление новорожденного определяют при условии отсутствия специфических иммуноглобулинов и ДНК возбудителя в крови. Дети подлежат учету у инфекциониста с обследованием через 1, 3, 6 и 12 месяцев.
Прогноз
Прогнозировать течение ЦМВИ сложно, так как заболевание часто не имеет внешних проявлений или они возникают поздно. Наиболее благоприятный прогноз отмечается при инфицировании плода в конце третьего триместра или во время родов. Если женщина заболела до 12 недели беременности, в 95% случаев происходит выкидыш. Заражение в конце первого триместра или во втором грозит развитием тяжелых пороков у плода.
Меры профилактики
Этиотропной профилактики ЦМВ нет, вакцина тоже не разработана. Вирус активизируется только при снижении иммунитета, поэтому профилактика направлена на его поддержание:
- исключение контакта с инфекционными больными;
- рациональное питание;
- занятия спортом;
- прогулки на свежем воздухе.
Повторные беременности женщинам с активной ЦМВИ разрешены только после полного курса противовирусной терапии. Следует добиться стойкой ремиссии, чтобы ДНК возбудителя не определялась в крови на протяжении года.
Женщины-носители ЦМВ должны находиться под особым контролем гинеколога в случае беременности. Они входят в группу риска по внутриутробному инфицированию плода, что нередко приводит к формированию тяжелых последствий. Обследование на ЦМВ-инфекцию является обязательным для всех беременных или планирующих беременность.
Видео
Читайте также: квас при беременности


